Самое актуальное и обсуждаемое
Популярное
Полезные советы

Важно знать!
6 пунктов, которые обязательно нужно оформить в шапке инстаграма
Зачем нужно продвигать аккаунт в Инстаграме
Инстаграм стал площадкой, куда люди не только загружают красивые фото, но и продают товары, строят личные бренды, делятся историями успеха, ведут дневники,...
Читать далее
12storeez
15 лет группе «ранетки»: как живет любовный треугольник барабанщица-продюсер-гитаристка
10 самых популярных блоггеров
2 простейших способа как можно отвязать свой номер от vk
10 интересных каналов на youtube, о которых вы не слышали: советуем посмотреть их вместо очередного сериала!
3 способа скачать фото в инстаграм на андроид, которые действительно работают
3 лучших способа взломать аккаунт и пароль telegram
15 способов увеличить число подписчиков в инстаграме: платно и бесплатно
10 топовых психологов инстаграм, которые знают об отношениях все. и даже больше
Рекомендуем
Лучшее
Важно знать!
11 способов скачать видео с youtube на компьютер или телефон бесплатно
Как посмотреть название удаленного видео на YouTube
Как вы знаете, когда вы открываете удаленное видео, страница не дает вам много информации о том, что это было. Вы не можете увидеть название видео,...
Читать далее
6 сервисов, которые вычислят чужую статистику в инстаграм
8 стран, которые полностью заблокировали youtube. разбираем причины бана
10 брендов в instagram с оригинальным контентом
3 рабочих способа как за 3 минуты восстановить аккаунт в инстаграм
3 способа как бесплатно получить голоса в вконтакте
8 вещей, которых мы ждём от возвращения оксимирона. политический трек, интервью у дудя и камбэк versus
5 способов узнать, кто владелец аккаунта в инстаграм
5 интересных фактов вк
10 приложений для добавления фоновой музыки на устройствах ios и android
Новое
Обсуждаемое

Важно знать!
30 августа в шоу пацанки случился очередной скандал
Карьера и личная жизнь до «Пацанок»
Юлия работала помощником директора фирмы после того, как окончила факультет менеджмента по специальности «Государственное муниципальное управление». На этой должности...
Читать далее
5 лучших приложений для планирования ваших insta-stories
30 универсальных идей для постов вконтакте
8 способов исправить проблему с instagram, если он не работает, не загружается или дает сбои
16 приложений для сообществ в вк: конверсия, фан, комьюнити
14 способов получить готовые посты в инстаграм
9 способов как зарабатывать на ютубе +14 советов
70 цитат о фотографии, которые вдохновят как новичков, так и профессионалов
5 лучших бесплатных сайтов для создания анимированных и статических аватаров онлайн
10 скрытых возможностей вконтакте, о которых вы могли не знать
Актуальное
Важно знать!
7 простых способов как смотреть видео на youtube без назойливой рекламы
Блокировщики рекламы в Youtube
Перед тем как задействовать подобный эффективный блокировщик, помогающий решить вопрос, как отключить рекламу на ютубе Андроид, нужно осуществить следующие несложные операции:
Открывается...
Читать далее
2 способа скопировать и переслать ссылку вконтакте на смартфоне в 2021 году
8 бесплатных сервисов для конкурсов в соцсетях
5 групп и другие способы накрутки сообщений без заданий и бесплатно в вк
100 красивых комментариев, которые можно написать девушке под фото в соцсетях
30 бесплатных адаптивных шаблонов электронных писем
7 лучших приложений со шрифтами для инстаграм
20 лучших сервисов автопостинга в социальные сети
13 способов, как найти человека в инстаграм
12 стран, где заблокированы социальные сети
Обновления
 Без рубрики
Создание уникального логотипа: ключевые принципы для отражения брендовой идентичности
Без рубрики
Создание уникального логотипа: ключевые принципы для отражения брендовой идентичности
Как создать уникальный логотип: ключевые принципы и советы
В мире бизнеса, где визуальное впечатление...
 Без рубрики
Советы по выбору компьютерного мастера: надежная помощь для вашего устройства
Без рубрики
Советы по выбору компьютерного мастера: надежная помощь для вашего устройства
В современном мире, где компьютеры и другие электронные устройства становятся неотъемлемой частью нашей...
 Без рубрики
Секреты конкурентоспособности iPhone: технологии и инновации последних моделей в подробном обзоре!
Без рубрики
Секреты конкурентоспособности iPhone: технологии и инновации последних моделей в подробном обзоре!
В эпоху стремительного технологического развития смартфоны становятся неотъемлемой частью повседневной...
 Без рубрики
Эффективное продвижение бренда в соцсетях: увеличьте видимость и привлекательность онлайн-присутствия вашей компании!
Без рубрики
Эффективное продвижение бренда в соцсетях: увеличьте видимость и привлекательность онлайн-присутствия вашей компании!
Продвижение бренда в социальных сетях: стратегии, методы и анализ эффективности
В современном мире,...
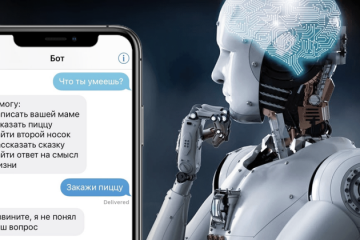 Без рубрики
Telegram-боты: примеры и решаемые задачи в клиентском обслуживании, администрировании, продажах и развлечениях.
Без рубрики
Telegram-боты: примеры и решаемые задачи в клиентском обслуживании, администрировании, продажах и развлечениях.
В мире быстро развивающихся технологий мессенджеров, Telegram стал не только популярным средством коммуникации,...
 Без рубрики
Новые технологии и приложения. Актуальные тренды ПО
Без рубрики
Новые технологии и приложения. Актуальные тренды ПО
В мире программного обеспечения постоянно происходят инновации, и ближайшее будущее обещает еще более...
 Без рубрики
Инновации в IoT-разработке: уроки и перспективы области ПО для интернета вещей.
Без рубрики
Инновации в IoT-разработке: уроки и перспективы области ПО для интернета вещей.
В эпоху стремительного развития интернета вещей (IoT) инновации в области программного обеспечения...
 Без рубрики
Беспроводные наушники: чем мы расплачиваемся за удобство?
Без рубрики
Беспроводные наушники: чем мы расплачиваемся за удобство?
AirPods Pro — один из самых популярных продуктов на рынке, и их популярность только выросла за последние...
 Без рубрики
Ремонт компьютерной техники
Без рубрики
Ремонт компьютерной техники
Введение
Рассмотрим, как открыть сервисный центр по ремонту компьютеров https://eco-service.kz/ и что...
 Без рубрики
Осторожно! Биометрия в России!
Без рубрики
Осторожно! Биометрия в России!
Европа и США против биометрии
«Создаются все условия, чтобы биометрию можно было использовать для операций...
Posta millennials. милана королева: «мне 35, а дочери
Татьяна Навка и Дмитрий Песков – когда вселенные пересекаются
Дмитрий Песков пресс-секретарь президента...
Настройка и оформление канала youtube
Требования к обложке: размер, формат, вес
Чтобы не нарушать принципов сообщества ютуб необходимо на...